院長の石川(産婦人科専門医)です。
子宮筋腫は、女性がかかる病気の中でも比較的頻度が高いものです。小さいものも含めると、30歳以上の女性の20-30%にみられるとされています1) 。
小さいものは無症状ですが、大きくなると腹痛や月経過多の原因になります。生理痛や生理の量などについての女性特有のお悩みについては、なかなか他に相談しにくいですよね。痛み止めなどで自己判断で対処してしまい、みつかった時にはかなり大きくなってしまっていることもあります。また、子宮筋腫は不妊の原因となることもあります。
この記事では、子宮筋腫と正しく付き合うために、正しい知識を分かりやすく解説していきます。病気について詳しく知ることで、自分の今の状態や、健康をみつめなおしていきましょう。
この記事の執筆者

石川 聡司
(新さっぽろウィメンズ ヘルス&ビューティークリニック 院長)
北海道大学医学部卒業後、北海道大学病院、帯広厚生病院など地域の中核病院に勤務。品川美容外科にて美容外科医として3年間の研鑽を積み、2021年に婦人科・美容外科を併設した当院を開業。
婦人科全般の診療のほか、美容医療では美肌治療、美容整形をはじめ脱毛・アートメイクなど幅広く対応する。
子宮筋腫とは?
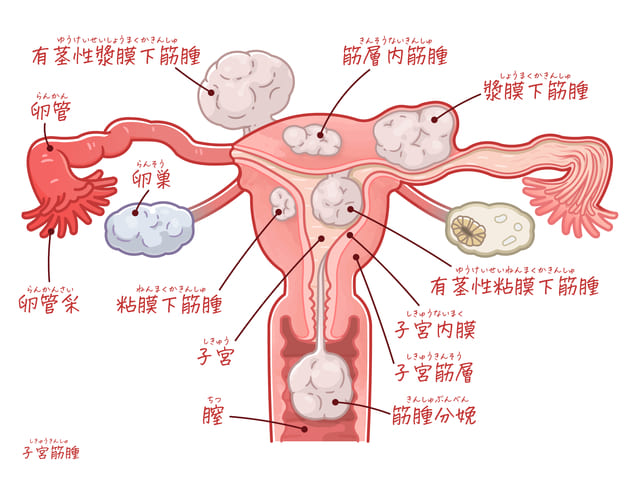
子宮は、子宮平滑筋という筋肉組織と子宮内膜という2つの組織からできており、子宮筋腫は子宮平滑筋から発生する良性腫瘍です2) 。30歳以上の女性の20-30%にみられ、顕微鏡検査(病理検査)などで判明するごく小さなものを含めると75%と高頻度でみられる病気です3) 。
無症状の場合には、妊娠をきっかけに妊婦健診時の超音波検査や、定期健診などでみつかることがあります。年齢とともに子宮筋腫の検出率は増加するとされており、近年の出産の高齢化に伴って、筋腫合併の妊娠は増加しています。
子宮筋腫を発生する場所により分類すると、95%が子宮体部という子宮の最も大きな場所から発生します。約5%が子宮頚部、まれに子宮と膣の移行部からも発生することがあります。
- 子宮体部:95%
- 子宮頸部:5%
- 子宮と膣の移行部:ごくまれ
筋腫がどのように発育するかで分類する方法もあります。
60-70%と最も多いのが、子宮筋層内で発育する、筋層内筋腫です。子宮粘膜の下で発育するのが粘膜下筋腫で、子宮の内腔側に発育するため内腔が狭くなることがあります。筋腫がポリープのように内腔側に飛びでる有茎性粘膜下筋腫になることもあり、この場合、子宮外に筋腫が飛び出ると、筋腫分娩という筋腫が膣から外に出てくる病態を起こすことがあります。
子宮の外側は、漿膜という膜で包まれていますが、その漿膜の下で発育するものを漿膜下筋腫といいます。
このように筋腫が発育する場所によっておこる症状が若干変わるため、3種類に分類をされています。
筋腫が大きくなる過程で、内部に出血したり、腐ったり(壊死)、石灰化したり、内部が溶けて水腫様になったりする変化がみられることもあります4) 。
- 筋層内筋腫:60−70%
- 粘膜下筋腫:5−10%
- 漿膜下筋腫:10−20%
子宮筋腫の原因と女性ホルモンの関係
子宮筋腫の発生機序は、まだ全て解明されていません。女性ホルモンに依存性があることが判明していますが、その他、遺伝的な要因や環境因子、生理活性物質などの作用を受けて子宮平滑筋細胞が子宮筋腫細胞に変化して、増殖するのではないかと考えられています5) 。
女性ホルモンのうち、子宮筋腫にはエストロゲンとプロゲステロンの両方が関与しています。生理がある間は、子宮筋腫が小さくなることや症状が改善することは基本的にはありません。
閉経後は、女性ホルモンの分泌がなくなるので、子宮筋腫は縮小し、症状は消失または改善します。ただし、子宮筋腫に子宮肉腫という悪性腫瘍が合併して発生することがあるため、閉経後も子宮筋腫が増大するなどの場合には、肉腫を疑って手術などの治療が必要になることもあります。
子宮筋腫の発生には、女性ホルモンの影響に加えて、DNAのメチル化という変化による異常が細胞レベルで起こることで、筋腫の細胞が女性ホルモンに反応し、細胞増殖するということがわかっています。
遺伝子異常としては、子宮筋腫の約70%でMED12遺伝子という遺伝子の変異が関与していますが6) 、残りの30%は不明です。MED12遺伝子の変異があると、サイズが小さい筋腫が多発することが知られていますが、はっきりした機序はまだ研究中です。
子宮筋腫が発育する環境として、低酸素の関与も知られています。子宮筋腫の内側は酸素濃度が低く、この低酸素の環境が筋腫を維持するのに働き、生理中ではさらに低酸素が悪化することがわかっています。このため、晩婚化や少子化により生涯に経験する生理の回数が増加することが、子宮筋腫が最近増えている因子なのでは、といわれています。
女性ホルモン以外にも、Transforming growth dactor-β(TGFB)/SMAD、WNT/β-カテニン、レチノール酸、ビタミンD、Peroxisome proliferator-activated receptor γ(PPARγ)などが研究段階ですが、子宮筋腫の発生に関与しているといわれています5) 。
子宮筋腫の検査
子宮筋腫の検査は、主に超音波検査とMRI検査です。これらの画像検査の前に月経歴や妊娠の有無、過去にホルモン治療をしたことがあるかなどの詳細な問診も必要です。また、内診で子宮筋腫の場所や硬さ、押した際に痛みがないかどうかなどの確認をします。
上記の問診、内診から子宮筋腫が疑われた場合には、次の画像検査をおこないます。
・超音波検査
超音波検査は、被曝の問題がなく、外来検査でおこなうことが可能で、子宮筋腫の診断に常に良い検査です3) 。
子宮筋腫の診断時には必ず行います。超音波検査は、腹部から子宮を観察する経腹超音波と、超音波プローブという機器を膣内に入れておこなう経膣超音波があります。
腹部超音波検査のメリットとしては、婦人科でなくても人間ドックなどで病気の有無について広くスクリーニングできること、子宮や卵巣以外の広い範囲を観察できるため、子宮筋腫が大きい場合、膀胱などの子宮近くの臓器との関連をチェックできることなどがあります。
広い範囲を観察できる一方、子宮内膜や筋層を細かく観察したりするのは難しい点がデメリットです。また、周囲の腸管にガスがたまった状態だと、空気などにより超音波のシグナルが子宮まで届かず、うまく観察できないことがあります。一般的には筋腫も手拳大より大きいものでないと検出が難しいことも多いため、それより小さい筋腫などでは経膣超音波検査の方が優れます。
経膣超音波検査は、腹部超音波検査では観察が難しい小さい腫瘍や、子宮、卵巣、膣などの婦人科領域の臓器に加えて、子宮の前に位置する膀胱や子宮の後ろの直腸との関係性も詳しくみることが可能です。ごく少量の腹水も検出可能です。デメリットには、膣に超音波のプローブを入れる必要があるため、痛みを伴うことが挙げられます。
超音波検査では、子宮の正常部分と子宮筋腫は比較的区別しやすく、子宮筋腫は腫瘤として描出されます。できれば子宮内膜との位置関係がわかりやすいように、生理前で子宮内膜が厚くなる分泌期に検査するのがよいとされています8) 。
筋腫は正常の子宮平滑筋と比べると少し黒くみえますが、筋腫の内部が壊死や出血などで変性すると、内部の様子も様々なエコー所見としてみられます。典型的なエコー所見でない場合は、卵巣腫瘍や子宮肉腫という悪性腫瘍との鑑別が難しい場合もあり、エコー検査に加えて、MRIなどを組み合わせて診断をおこないます。
さらに、子宮腔内にカテーテルを挿入し、生理食塩水を注入しながらエコー検査をおこなうソノヒステログラフィを選択することもあります。水はエコーで黒くなるため、水により内腔が広がり、筋腫と正常な内膜、平滑筋層の位置関係がはっきりして、所見がわかりやすくなります。
・MRI
MRIとは、Magnetic Resonance Imagingの略語で、コイルに電流を流して磁場を発生させます。人体の半分以上は水分でできており、MRIの強力な磁場にからだを入れると、水分の水素原子からでてきた電気信号を受信することができ、それを画像化しています9) 。レントゲンやCTと異なり、放射線を使わないため、超音波検査と同じく放射線被曝の心配はありません。
磁場を発生させる検査のため、MRI非対応のペースメーカーや植え込み型除細動器や、心臓、頭部、整形外科や耳鼻科、歯科で体内に金属が入っている場合などは、検査ができないこともあります。また、入れ墨やネイルアートもやけどのリスクがあるため、基本的には検査できません。MRI検査を受ける前に、施設ごとのチェックリストがあるため、それらを満たしていることが必要です。
超音波検査で子宮筋腫と子宮肉腫や卵巣腫瘍の鑑別が難しい場合や、筋腫の治療として手術をおこなう場合などは、MRI検査をおこないます。子宮筋腫は、MRIのT2強調像と呼ばれる条件で撮影された画像では、周囲の組織と境界明瞭な低信号な腫瘤としてみられます10) 。
・子宮鏡検査
子宮筋腫が子宮の内腔側に発育する粘膜下筋腫の場合、子宮鏡をおこなうこともあります。子宮検査用の内視鏡を挿入し、生理食塩水で子宮の内腔を膨らませて粘膜側を観察することができます3), 11) 。
内視鏡で観察すると、子宮筋腫は子宮腔に半球状やポリープのように有茎性の球状の腫瘤のようにみえます。ポリープのようにみえる場合は、子宮内膜ポリープとの鑑別が必要で、エコーやMRI検査などで複合的に判断します。表面は子宮内膜に覆われているため、つるっとした腫瘤にみえます。
画像検査に加え、血液検査をおこなう場合もあります。子宮筋腫に特徴的な検査異常やマーカーなどはありません。貧血の合併の有無や、特に血清LDHが上昇している場合には、子宮筋腫の出血や変性、平滑筋肉腫を疑います。
子宮筋腫の主な症状

子宮筋腫の主な症状は、生理の時の出血量が多くなることと、強い生理痛です。
生理の時以外の不正出血や、筋腫が大きい場合には下腹部の圧迫症状や腫瘤感がみられることもあります。子宮筋腫の約半数は無症状のため、多くは人間ドックや婦人科健診時に偶然発見されます。
子宮筋腫が、筋層内か粘膜下か、漿膜下かによっても、みられる症状が異なります。一番多い筋層内筋腫の場合、過多月経や圧迫症状として腹痛や頻尿がみられます。粘膜下筋腫で多い不妊の原因になることは少ないです。
粘膜下筋腫は、不妊の原因に加え、多くは過多月経を認めます。漿膜下筋腫は、過多月経や不妊の原因になることは少なく、大きくなった場合などに周囲臓器の圧迫症状や、茎捻転といって筋腫の根本からねじれる病態になり、強い痛みがでることがあります。
筋層内筋腫:過多月経、腹痛、頻尿
粘膜下筋腫:不妊、過多月経
漿膜下筋腫:圧迫症状、茎捻転
筋腫が見つかったらどうしよう?

子宮筋腫と診断された場合、全ての患者さんがすぐに治療をおこなわなくてはいけないわけではありません。特に、人間ドックや健康診断で偶然みつかった子宮筋腫で、症状がない場合、3〜6ヶ月ごとなど定期的に超音波検査でサイズをチェックしつつ、経過観察をおこなうのがよいでしょう。
子宮筋腫ですぐに治療をおこなうものとしては、以下のようなものが考えられます3) 。
- 月経過多や腹痛などの症状がある場合
- 妊娠希望があり子宮筋腫が不妊症・不育症の原因になっていると考えられる場合
- 妊娠中に発見され、妊娠経過や分娩の時にトラブルを起こす可能性がある場合
- 画像検査で悪性疾患を疑う場合
治療法は、薬物療法と手術療法に分けられます。それぞれの症状、年齢、妊娠希望があるかどうか、子宮筋腫のサイズと場所などによって、治療を組み立てていきます。
薬物療法には、月経過多や月経困難症による貧血の症状緩和をメインとして、増血剤や痛み止め、漢方などの対症療法や、ホルモン療法などがあります。
手術療法としては、子宮全摘術、子宮筋腫のみをとりだす核出術、カテーテル治療でおこなう子宮動脈塞栓術、MRガイド下集束超音波治療などがあります。それぞれの治療にメリット、デメリットがありますので、別記事で詳しく説明していきます。
まとめ
子宮筋腫は、女性がかかる病気の中で頻度も高いものです。症状も無症状から、月経困難症や腹痛、不妊など多岐にわたります。
子宮筋腫のサイズだけではなく、年齢や妊娠希望の有無などで治療の選択も治療期間も変わってきます。子宮筋腫を指摘された場合には、ぜひ治療について病院で相談してみましょう。
参考文献
- 日本産科婦人科学会. 子宮筋腫. https://www.jsog.or.jp/modules/diseases/index.php?content_id=8
- 日本内分泌学会. 子宮筋腫. http://www.j-endo.jp/modules/patient/index.php?content_id=79
- 澤田守男. 子宮筋腫の診断と治療. 第68回日本産科婦人科学会学術講演会. http://jsog.umin.ac.jp/68/handout/5_1Dr.Sawada.pdf
- 日本婦人科腫瘍学会. 子宮筋腫. https://jsgo.or.jp/public/kinshu.html
- 小野政徳. 幹細胞生物学からみた子宮筋腫の病態メカニズムと治療戦略. 日エンドメトリオーシス会誌 41:71, 2020.
- 前川亮. DNAメチル化異常から見る子宮筋腫の発生・発展メカニズム. 日エンドメトリオーシス会誌 41:70, 2020
- 相馬優希ら. 経膣超音波検査と経腹下腹部超音波検査における婦人科領域の所見比較.人間ドック 32(1):46-54,2017. https://doi.org/10.11320/ningendock.32.46
- 赤松信雄. 子宮腫瘍のエコー診断. 日本産科婦人科学会雑誌 59(9):N321-N324, 2007.
- 国立国際医療研究センター病院. MRI検査. http://www.hosp.ncgm.go.jp/housyasen/060/028/20210811174333.html
- 日本ラジオロジー協会. 子宮など婦人科に関すること. https://www.j-rc.org/public/radiology/pdf/radio2016_26.pdf
- 産婦人科診療ガイドライン婦人科外来編2020. 2020年.

