院長の石川(産婦人科専門医)です。
 某ドクター
某ドクター「子宮筋腫がありますね」
婦人科で診察を受けて、突然こんなことを言われた女性の方は多いのではないでしょうか?
「これならすぐ治療しなくてもいいですよ」
「数がたくさんありますね」
「3cmくらいです」
など、矢継ぎ早にいろいろと言われたきりで、自分の状態がよくわからないという方も多いのではないでしょうか。
「特に心配ない」と言われて安心していたのに、「大きくなってきたから治療しましょう」と医師に突然言われた方もいるかもしれません。
子宮筋腫は多くの女性が抱える病気で、治療法もさまざまです。全ての選択肢を、短い外来の時間で理解することは難しいと思います。私たち医師も多くの患者さんとお話しする必要があるので、必要なポイントをかいつまんでお話しすることも多いです。
今回は、そんな子宮筋腫の治療法について、皆さんの普段の疑問を解決できるよう、詳しくお話ししていきます。
この記事の執筆者

石川 聡司
(新さっぽろウィメンズ ヘルス&ビューティークリニック 院長)
北海道大学医学部卒業後、北海道大学病院、帯広厚生病院など地域の中核病院に勤務。品川美容外科にて美容外科医として3年間の研鑽を積み、2021年に婦人科・美容外科を併設した当院を開業。
婦人科全般の診療のほか、美容医療では美肌治療、美容整形をはじめ脱毛・アートメイクなど幅広く対応する。
子宮筋腫の治療
子宮筋腫の治療には、大きく分けて下記の5つの方法が知られています。
- 経過観察
- 薬物療法
- 手術療法
- 子宮動脈塞栓術
- その他(MRガイド下集束超音波療法、子宮内膜アブレーションなど)
それぞれの治療法に特徴がありますが、どの方法を選択するかは患者さんごとに異なります。
では、どのような患者さんにどの治療法を選択するのでしょうか?
治療法の選択の際には、主に以下の項目について検討し、治療方法を決定していきます。
- 子宮筋腫のサイズ・個数・場所
- 患者さんの年齢
- 子宮筋腫ではなく、癌など他の病気の可能性はないか
- 子宮筋腫による症状の有無・その症状の重症度
- 子宮を取りたいか残したいか(子宮温存希望の有無)
- 将来の妊娠の希望があるかどうか(挙児希望の有無)
- 治療に差し支えるような別の病気がないか
- そのほかの患者さん固有の状況
子宮筋腫は多くの女性が抱える、ありふれた病気の一つです。
症状が全くない方から、過多月経や下腹部の腫瘤感など日常生活に支障が出てしまうような症状がある方まで、症状にも個人差がある病気です。年齢とともに症状や大きさに変化が出てくることもあります。
また、子宮筋腫と思っていたら子宮肉腫という非常に怖い病気だったという方も残念ながらいらっしゃいます。
必ずしも治療を受ける必要はありませんが、適切な検査を受け、症状などの推移を婦人科で一緒に観察していくことで、トラブルを回避できる可能性が高まります。
それでは、今回のメインテーマである「子宮筋腫の治療法」について細かく解説していきます。

経過観察

子宮筋腫があっても、以下の場合は経過観察が可能です。
- 症状が無症状〜軽度の場合
- 悪い病気の可能性が低い場合
- 閉経が近い、もしくは閉経後の場合
子宮筋腫があるからといって、必ずしも薬物療法や手術を受ける必要はありません1) 。
子宮筋腫という病気は、基本的には良性疾患と言われ、癌などの命に関わる病気ではないことが一般的です。
子宮筋腫がどのようにして発生して大きくなっていくのかは、まだわかっていない点が多いのですが、卵巣から分泌される女性ホルモン(エストロゲンとプロゲステロン)と関連していることが知られており、閉経後にはトラブルにならないことがほとんどです。
そのため、子宮筋腫があっても現在の日常生活に困っていなければ、治療せずに経過観察をすることが可能です。経過観察の場合には、婦人科で3ヶ月〜1年ごとに超音波検査を受けます。必要な際には、骨盤MRI検査をおこない、血液検査や子宮がん検診を組み合わせることもあります。
子宮筋腫の一部には静脈内など特殊な場所に発生するものや、がんに近い性質を持ったものもあります。また、子宮筋腫と見分けることが難しい、子宮肉腫という非常に悪性度の高い(進行のスピードが早く、有効な治療法も少ない)病気も、稀ながら存在します。
これらの病気か否かを判断するには、最終的には手術で子宮を全摘して病理検査という顕微鏡で組織をみる検査を行わなければなりません。
この診断のために子宮を全摘してしまうと、子宮がなくなってしまうため、将来妊娠することができなくなります。現在では、骨盤MRI検査や定期的な婦人科での超音波検査、血液検査などを組み合わせることで、こういった特殊な病気の可能性をかなり高い精度で判断することが可能です2) 。(どうしても判断が難しいケースや、進行が早すぎるようなケース、稀なケースというものも存在はします。)
悪性のような珍しいケースや、年齢とともに日常生活に支障が出る症状が出現するケース(特に更年期にトラブルになることが多い)もありますから、子宮筋腫がある方は、定期的に信頼のできる婦人科で経過観察を行うことをおすすめしています。
定期的な経過観察の際に、子宮頚がん検診や月経トラブル・更年期の相談をすることも可能です。
薬物療法

子宮筋腫の症状で日常生活に支障が出てしまう方には、薬物療法を行うことができます。
残念ながら、薬物療法で子宮筋腫を完全に消し去ることはできませんが、薬物療法を行うことで快適に日常生活をおくることができるようになる方もたくさんいます。また、手術の前に薬物療法を行うことで、手術中のリスクを減少させることも可能です3) 。
薬物療法の選択には、根本的な治療を目的とするのか、過多月経などの症状を和らげる治療を目的とするのかで選択肢が異なります。
根本的な治療というのは、「この先の生涯で子宮筋腫による症状で困ることがない状態にすること」を意味します。
症状を和らげる治療というのは、「治療をしている間(薬などを投与できている間)は一時的に症状が軽くなるが、治療を中断したり効果が切れると再び子宮筋腫による症状が再燃してしまう状態」のことを指します。
子宮筋腫による症状の大部分は、過多月経や筋腫が大きいことに起因する圧迫症状のため、閉経して月経がなくなったり、卵巣から分泌される女性ホルモンの減少に伴い子宮筋腫のサイズが小さくなることで、症状も改善していきます。
つまり、根本的な治療というのは、閉経状態になることとほぼ同義です。
現在は、人工的に閉経状態を作り出すことのできる薬剤が開発されており、そういった薬物を使用する治療法を「偽閉経療法」と呼んでいます。
しかし、人工的に閉経状態にする「偽閉経療法」は、骨粗鬆症や脂質異常症の増加など全身的な副作用もあるため、原則的には半年間しか継続できません。
その半年間で自然に閉経となれば、その後は子宮筋腫の症状に悩まされることはなくなるため、そういった方法を「閉経逃げ込み療法」と呼びます。
しかし、すべての患者さんが「偽閉経療法」を開始してから半年以内に閉経するわけではありません。そういった方は「偽閉経療法」を中止した後に、子宮筋腫による症状が再燃してしまいます。
このため、「閉経逃げ込み療法」のあとすぐに閉経が見込めない年齢の患者さんには、「偽閉経療法」の後、手術を行い、子宮全摘をすることが標準的です。
根本的治療というのは、
- 「偽閉経療法」→(自然に閉経したため)「閉経逃げ込み療法」
- 「偽閉経療法」→「子宮全摘術」
- 最初から「子宮全摘術」を行う
のいずれかのパターンになります。
子宮全摘術を希望されず、閉経逃げ込み療法も見込めない年齢の方には、症状を和らげる治療を選択していくことになります。
具体的には、根本的な治療(偽閉経療法)を希望する場合は
- GnRH(ゴナドトロピン放出ホルモン)アナログ製剤
症状を和らげる治療を希望する場合は、
- エストロゲン・プロゲスチン配合薬
- レボノルゲストレル放出子宮内システム(ミレーナと呼ばれる子宮内器具が一般的)
- 抗線溶薬(いわゆる止血薬、トラネキサム酸などが有名)
- 鉄剤・鎮痛薬・漢方薬などの対症療法
などを使用します。
それでは、それぞれの薬物療法について、詳しくお話ししていきます。
GnRH(ゴナドトロピン放出ホルモン)アナログ製剤
子宮筋腫は、卵巣から分泌される女性ホルモン(エストロゲンとプロゲステロン)の影響で発生したり大きくなったりすることが知られています。
卵巣から女性ホルモンが分泌されるには、脳から分泌されるGnRH(ゴナドトロピン放出ホルモン)といわれるホルモンの作用が重要です。このホルモンに近い構造を持つ薬物をGnRHアナログと呼んでおり、GnRHと同じ作用の薬物をGnRHアゴニスト、逆の作用のものをGnRHアンタゴニストと呼んでいます。
これらの薬物を使用することで、人工的に閉経状態にすることが可能となります。子宮筋腫が閉経後に小さくなるという性質が知られているため、人工的に閉経状態にすることで、サイズを縮小させ、過多月経による貧血や出血の症状を改善することができます。
また、子宮筋腫のサイズが小さくなるため、手術の操作を容易にすることができ、手術中の出血を減少させる効果も期待できることから、手術前に使用することも多いです。
しかし、人工的に閉経状態にしてしまうため、更年期の症状が出てしまうことがあり、この治療を続けられなくなる患者さんも一定数います。
また、長期に使用すると骨密度が低下し、コレステロールが高くなるなどの更年期以降の女性に多くなるトラブルが生じてしまうことが知られています。そのため、GnRHアナログという薬物療法は長くとも1クール半年までとしていることがほとんどです。
この半年の間に、自然に閉経する可能性の高い年齢の方や、この期間に手術を行う予定の方に使用することが多いですが、ほかの薬物療法と違い、子宮筋腫の症状についてはかなり高い効果を認めるため、婦人科で医師とよく相談しながら使用することをおすすめします。
エストロゲン・プロゲスチン配合薬
エストロゲン・プロゲスチン配合薬とは、いわゆる低用量ピルといわれる薬物で、子宮筋腫に限らず、月経痛や過多月経の際に使用する、もっとも一般的な女性ホルモン薬です。
子宮腺筋症など他の病気でもよく使用される薬物療法で、子宮筋腫のある方には子宮腺筋症や子宮内膜症などの合併も多いため、この治療を選択する頻度も高いです。
エストロゲン・プロゲスチン配合薬は、卵巣から分泌されるエストロゲンとプロゲステロンという2種類のホルモンが入った薬剤で、体の外から低用量ピルとして直接取り込むことで、卵巣から自然に分泌されてしまうエストロゲンやプロゲステロンの量を抑制する作用があります。
このため、子宮の内膜を薄く保つ効果があり、月経時の出血を減少させる効果を期待できます。子宮筋腫があまり大きくない場合などには、この方法だけで十分な効果を期待できますが、サイズが大きい場合や、子宮筋腫ができている場所が子宮の粘膜下の場合などには、効果が不十分な場合もあります。
また、子宮筋腫自体を小さくする作用などは基本的にありません。筋腫を小さくする場合には、手術療法(子宮筋腫核出術や内膜アブレーションなど)を組み合わせて治療を行います。
また、吐き気や頭痛、血栓症などの全身への副作用が出ることがあり、このような症状が強い患者さんには、レボノルゲストレル放出子宮内システム(ミレーナ®︎と呼ばれる子宮内器具が一般的)を使用することもあります。
レボノルゲストレル放出子宮内システム4(ミレーナ®︎と呼ばれる子宮内器具が一般的)
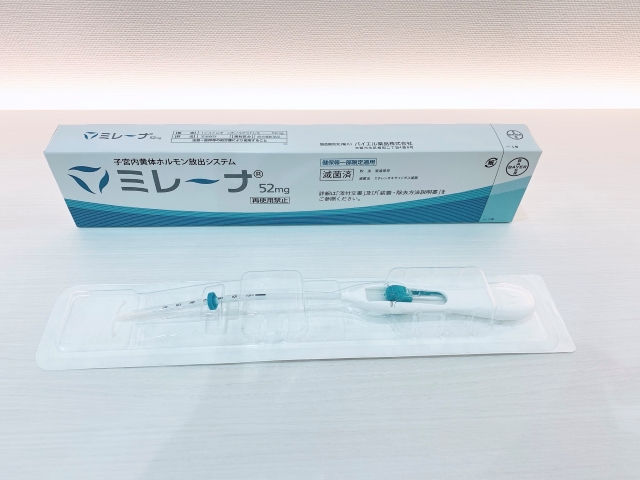
女性ホルモンの一つであるプロゲスチンを持続的に放出してくれる器具で、子宮の中に入れる柔らかい棒状の器具です。
少しイメージがしにくいかと思いますが、一度子宮の中に入れてしまえば5年間は持続的に効果があるため、毎日薬を内服したりせずにすみ、月経も止まるため過多月経の症状がひどい方にはおすすめです。
副作用は挿入時の軽い痛みと不正出血が頻度としては高いですが、日常生活に支障が出てしまう患者さんは比較的まれです。
子宮の中に挿入するだけで、内服のように全身投与するわけではないため、子宮内膜だけに作用を限定することができ、エストロゲン・プロゲスチン配合薬で生じる吐き気のような全身の副作用を少なくすることが可能です。
ただし、本来は避妊を目的に、正常な大きさの子宮に挿入することを想定して作られているため、子宮筋腫があり子宮が大きくなってしまっている患者さんには、効果が不十分になってしまうことがあります。また、挿入中でも子宮筋腫自体は大きくなることがあります。
この器具を使用する際には、超音波などで子宮のサイズを確認し、安全に使用できるかどうかを確認する必要があります。稀に子宮の外に落ちてきてしまうことがありますが、その場合は自分で再挿入はせず、必ず婦人科まで相談をしてください。
抗線溶薬(いわゆる止血薬、トラネキサム酸などが一般的)
いわゆる止血剤のことで、子宮筋腫に限らず、出血などがあるときには内科などでも使用されることがあります。トラネキサム酸5) という製剤が最も一般的です。
婦人科でも、過多月経の治療で使用されることがありますが、子宮筋腫などを伴う場合には効果が不十分になりやすいため、他の治療法と組み合わせて使用することが一般的です。
鉄剤・鎮痛薬・漢方薬などの対症療法
子宮筋腫があると、過多月経の出血のため貧血が生じたり、子宮筋腫が虚血により変性し、痛みが生じることがあります。
そういった場合には、貧血を改善するために鉄剤を使用したり、痛みを和らげるために鎮痛薬を使用することもあります。症状がひどければ、入院して輸血や抗生剤の投与が必要になる患者さんもいます。また、こういったつらい症状には、漢方薬が効果的な場合もあります。
これらの治療はあくまで症状を一時的にしのぐためのものです。繰り返しこのような症状に悩まされる場合には、婦人科に相談し、根本的な治療をすることをおすすめしています。
手術療法
子宮筋腫があり、症状が強い方には、手術療法を行います。
薬物療法では、GnRHアナログで閉経までの時間稼ぎをするほかには根本的な解決策がありません。症状が軽い方であれば、薬物療法などを組み合わせることで症状を緩和することができますが、実際には徐々に子宮筋腫が大きくなってきてしまい、治療に難渋することもよくあります。
このようなかたで、手術を希望される場合には、状態や希望に合わせて手術療法を選択しています。
手術療法には、子宮を温存したいか全摘したいかによって、下記の2パターンがあります。
- 子宮全摘術
- 子宮筋腫核出術
この2つの違いは、子宮を全て取ってしまうか、温存するかです。
子宮を全摘(子宮全摘術)してしまえば、基本的には子宮筋腫で再び悩まされることはありません。その代わりに、一度とった子宮を再び体内に戻すことはできないため、妊娠はできなくなってしまいます。
将来妊娠の希望がある患者さんや、子宮を取りたくないという希望がある患者さんには、子宮筋腫だけをくり抜いてくる手術(子宮筋腫核出術)が可能です。
それでは、この2つの手術について詳しく解説していきます。
子宮全摘術
その名の通り、子宮をまるごとすべて取り除いてしまう手術です。
手術の方法は大きく分けて以下の4通りあります。
- 開腹手術
- 腹腔鏡手術
- ロボット手術
- 膣式手術
それぞれにメリット・デメリットはありますが、近年では多くの施設で腹腔鏡手術やロボット手術が可能です。これらの手術は、お腹にできる傷口も小さく、術後の回復も早いことからオススメの手術方法になります。
あまりに子宮のサイズが大きい方や、子宮肉腫という悪い病気が疑われる場合には、開腹手術が選択されることもあります。
子宮脱などで膣から容易に手術ができる状態であれば(比較的高齢の方や出産回数の多い方に多い)、膣から子宮を取り出す手術も可能です。
子宮全摘術には、単純子宮全摘術、準広汎子宮全摘術、広汎子宮全摘術などいくつか種類がありますが、子宮筋腫であれば、合併症の少ない単純子宮全摘術を行うことがほとんどです。
子宮筋腫核出術
子宮から子宮筋腫だけをくり抜いてくる手術です。子宮を温存したいという患者さんに対して行います。
子宮筋腫という病気は、くりっとした核を持つボール状の腫瘍(できもの)です。このため、子宮筋腫だけをきれいにくり抜いてくることが可能です。
子宮筋腫のできる場所は大きく3通りあり、それぞれの部位ごとにくり抜く方法が異なります。
- 漿膜下筋腫
- 筋層内筋腫
- 粘膜下筋腫
また、できた場所ごとに手術の方法も以下の3通りがあります。
- 開腹手術
- 腹腔鏡手術
- 子宮鏡手術
漿膜下筋腫は、子宮から茎が生えてできたような子宮筋腫のことで、その茎の部分を切り取ってしまえば取り除くことが可能です。
筋層内筋腫の場合は、子宮自体を切開して子宮の筋層(子宮の壁の筋肉)の中から子宮筋腫をくり抜いてくる必要があります。
この2つはいずれも腹腔鏡手術もしくは開腹手術で行われます。
子宮筋腫の数が多かったりする場合には開腹手術の方が安全なこともあります。
粘膜下筋腫の場合は、事前に子宮鏡検査を行い、子宮鏡で取り除ける程度のサイズであれば子宮鏡手術が可能です6) 。
お腹に傷がつくこともないので、患者さんの負担が少ないのがメリットです。
ただし子宮筋腫核出術の場合には、子宮自体は残っているため、以下のリスクがあります。
- 子宮筋腫が別のところから再びできる
- 過多月経などの症状が残る
このため、手術のタイミングなどは事前に婦人科でよく相談する必要があります。
子宮動脈塞栓術
子宮動脈塞栓術は、子宮動脈という子宮の血管を塞栓物質で詰めてしまうことで、子宮や子宮筋腫への血流を減らし、栄養や酸素が届きにくくし「、子宮筋腫を小さくする治療法です。
太ももの付け根などの血管から、針を刺して、カテーテルという細い管を血管の中に挿入して、放射線と造影剤を使用しながら子宮動脈を確認し、そこを塞栓物質で詰めてくるという方法で行います。
GnRHアナログよりも長い期間、子宮筋腫の縮小効果を保つことができ、手術療法よりも患者さんへの負担が小さいため、有効な治療の選択肢のひとつです1) 。
ただ、この治療を導入している施設が比較的少ないことと、以下のような重篤な合併症が稀ながら生じることがあります。
- 子宮壊死
- 卵巣機能不全
どちらの合併症も確実に予防する方法はなく、まれに起こってしまうと子宮を全摘しなければならなかったり、将来の妊娠が難しい状態になってしまうことがあります。
このため、子宮動脈塞栓術は以下のような場合に選択することを考慮しています。
- 痛みや過多月経などの症状がある。
- 漿膜下筋腫もしくは筋層内筋腫である(粘膜下筋腫は感染などを起こす懸念があるため)。
- 将来の妊娠希望がない。
- 手術療法を患者さんが望まない。
- 閉経がまだ先でGnRHアナログでは閉経までの期間をしのげない。
- 子宮肉腫などの可能性が極めて低い。
その他(MRガイド下集束超音波療法、子宮内膜アブレーションなど)
これまでにご紹介したもの以外にも、子宮筋腫にはさまざまな治療法があります。
多くの女性にある病気なので、新しい治療法も日々研究されています。
ここでは、あともう2つだけ治療法を紹介します。
MRガイド下集束超音波療法7)
MRIという磁力を利用した検査装置で、子宮筋腫の場所を確認しながら、超音波の装置で子宮筋腫を熱焼灼(壊死)させる治療法です。
まだ保険適応にはなっていない治療法ですが、日帰りでの治療も可能で、手術などと比べると重篤な合併症も少ないため、適応を満たす患者さんにとっては有効な選択肢の一つと言えます。
基本的には、下記の条件を満たす患者さんに行われることになります。
- 将来の妊娠希望がない。
- 下腹部に手術痕がない。
- MRI検査が可能である。
- 年齢が50歳未満である。
- 子宮筋腫のサイズが10cm以下で、個数も3個以内である。
- 子宮筋腫の場所が問題ない。
日本でも、まだ実施可能な施設が非常に少なく、再発率などもまだ正確にはわかっていません。もしも希望される場合は、専門の施設とよく相談の上で検討することをおすすめしています。
子宮内膜アブレーション
子宮の中にアプリケーターと呼ばれる棒状の器具を挿入し、マイクロ波で子宮の内膜を焼灼する治療法です。
子宮筋腫に限らず、過多月経があり、子宮のサイズが大き過ぎない方には適応があります8) 。子宮の内膜を焼いてしまうため、将来妊娠の希望がある方には基本的におすすめしません。
施設によっては日帰りで行うこともできるため、手術などと比較すると負担の少ない治療法です。珍しいことではありますが、合併症があることや、過多月経が再燃するケースもあるため、手術のリスクが高い方や、薬物療法がうまくいかない方に考慮するケースが多いという印象です。
妊娠希望がある女性の治療

子宮筋腫の治療は、妊娠希望や子宮温存の希望がなく、手術に抵抗がないのであればそこまで治療方針に難渋することはありません。
極論を言えば、子宮を全摘してしまえばそれで済むからです。
しかし、女性の皆さんにとっては子宮を全摘してしまうことの喪失感や、将来妊娠をしたいと願う方はたくさんいます。
子宮筋腫の治療には、基本的に将来もしくは現在の妊娠に影響が出るものが多いことが現状です。妊娠を希望する女性の患者さんたちに対して、その時の状態に応じた適切な治療法を提供することが婦人科医の醍醐味でもあります。
ここでは、妊娠希望のある女性に対する子宮筋腫の治療法について、以下の2通りに分けて説明していきます。
- 不妊症の原因になっている可能性がある場合
- 妊娠中に子宮筋腫が見つかった場合
①子宮筋腫が不妊症の原因になっている可能性がある場合
妊娠・出産の希望があり、婦人科を受診した際に子宮筋腫が見つかることはよくあります。基本的には症状がなく、長径5〜6cm以内のものであれば、多くの場合、定期的に経過を見ていきます。
しかし、他に不妊の原因がなく、なかなか妊娠に至らない場合などには、子宮筋腫核出術を行うケースがあります9) 。
子宮の内側の内膜を圧迫してしまうような場所に子宮筋腫を認める場合は、子宮の蠕動運動などをMRI検査で確認し、手術をするか否かを判断することがほとんどです。
子宮筋腫核出術を行なった場合には、子宮の筋層に傷ができてしまうため、術後3〜6ヶ月間は避妊期間として妊娠を避ける必要があります。
傷口が安定しないうちに妊娠してしまうと、妊娠中に子宮破裂という状態になるリスクが高くなり、赤ちゃんはもちろん、お母さんも命を落としてしまうような危険性があるため、確実な避妊が必要になります。そして、出産の際には帝王切開とすることがほとんどです10) 。
また、子宮筋腫核出術を行なっても、子宮筋腫が再びできてしまうことがあります。この頻度は15〜30%程度といわれています11) が、場合によっては妊娠前に再度手術が必要になってしまうケースもあります。
複数回の手術は、手術自体の難易度も癒着などによって上昇し、合併症のリスクも高まります。また、子宮破裂のリスクもおそらく上昇するのではないかと考えています。
どのタイミングで手術を行うのかは事前によく相談する必要があります。特に、比較的高年齢で妊娠を希望されている場合には、体外受精などと組み合わせた不妊治療を検討する必要もあります。
他の子宮筋腫に対する治療法の中で、将来の妊娠の可能性を減らしてしまうものは(子宮動脈塞栓術など)、基本的におすすめしていません。
また、すぐに妊娠する希望のない方に対しては、すぐに手術などをおこなうのではなく、薬物療法で症状を一時的に緩和しておくことを考慮する場合もあります。
子宮筋腫に対して薬物療法を行なっている最中の方は、一時的に月経や排卵がストップしています。
そのため、治療中は基本的に妊娠する可能性は低く、妊娠の希望が出てきた際には治療を中止する必要があります。治療を中止すると月経も再開するため、子宮筋腫の症状が再燃してしまいますから、婦人科でよく相談しながらその後の治療や妊活をしていくことをおすすめします。
②妊娠中に子宮筋腫が見つかった場合

子宮筋腫は女性であれば誰でもなりうる病気です。特に症状などがなく、妊娠してから初めて発見されることも良くあります。
確かに子宮筋腫によって妊娠中のトラブルになるケースもありますが、多くの場合は特に問題なく過ごしていただけます。妊娠中は女性ホルモンの分泌も変化するため、子宮筋腫が小さくなることも多いです。
ただ、子宮筋腫のサイズや場所によっては妊娠中にトラブルを起こすことがあります。
代表的なものは、以下の2つです。
- 子宮筋腫の変性による疼痛
- 子宮筋腫による赤ちゃんの通過障害
筋腫の変性による疼痛は、妊娠20週頃に比較的多く、程度によっては入院などが必要になる患者さんもいます。抗生剤投与などで改善することがほとんどですが、あまりに症状がひどいと早産や流産のリスクになり得ます。
妊娠中に子宮筋腫の治療をすることは難しいため、事前に子宮筋腫のあることがわかっている場合には、妊娠前に婦人科で相談しておくことをおすすめします。
また、子宮筋腫が分娩の際に赤ちゃんの通り道を塞いでしまい、経膣分娩(いわゆる下からのお産)ができなくなってしまう患者さんもいます。この場合は、帝王切開が必要になります。
このようなトラブルを未然に防ぐため、場合によっては妊娠前に子宮筋腫核出術をおすすめすることがあります。
妊娠したお母さんには、赤ちゃんが大きくなってからでは子宮全体を超音波検査で観察することが難しくなってしまうため、妊娠初期のまだ子宮が大きくなっていないうちから妊婦健診にきていただき、状態を確認しておくことをお願いしています。
また、子宮筋腫がある場合には出産後に大きくなってきてトラブルにつながることもあるため、出産後に忘れずに婦人科で子宮筋腫を定期的にみていくことをおすすめしています。
まとめ
今回は子宮筋腫の治療について、その全体像を解説してみました。子宮筋腫は女性にとっては決して珍しい病気ではありません。
多彩な症状の原因になり、治療法もさまざまです。婦人科では、患者さんごとに適切な治療方法を一緒に考えることができます。
子宮筋腫があっても症状がないと、婦人科の受診をついつい忘れてしまうという患者さんもよくいらっしゃいます。久しぶりの受診でも構いませんので、ぜひ経過観察に来院ください。
参考文献
- ACOG practice bulletin. Alternatives to hysterectomy in the management of leiomyomas. Obstet Gynecol. 112(2 Pt 1):387-400, 2008. doi: 10.1097/AOG.0b013e318183fbab.
- Tanaka YO, et al. Smooth muscle tumors of uncertain malignant potential and leiomyosarcomas of the uterus: MR findings. J Magn Reson Imaging. 20(6):998-1007, 2004. doi: 10.1002/jmri.20207.
- Lethaby A, et al. Pre-operative GnRH analogue therapy before hysterectomy or myomectomy for uterine fibroids. Cochrane Database Syst Rev. 2001(2):Cd000547. doi: 10.1002/14651858.CD000547.
- Grigorieva V, et al. Use of a levonorgestrel-releasing intrauterine system to treat bleeding related to uterine leiomyomas. Fertil Steril. 79(5):1194-1198, 2003. doi: 10.1016/s0015-0282(03)00175-4.
- Eder S, et al. Efficacy and safety of oral tranexamic acid in women with heavy menstrual bleeding and fibroids. Womens Health (Lond). 9(4):397-403, 2013. doi: 10.2217/whe.13.28. Epub 2013 May 9.
- 産婦人科内視鏡手術ガイドライン2019年版. 2019年.
- Patel A, et al. Alternative therapies in management of leiomyomas. Fertil Steril. 102(3):649-655, 2014. doi: 10.1016/j.fertnstert.2014.07.008.Epub 2014 Aug 5.
- El-Nashar SA, et al. Prediction of treatment outcomes after global endometrial ablation. Obstet Gynecol. 113(1):97-106, 2009. doi: 10.1097/AOG.0b013e31818f5a8d.
- Practice Committee of the American Society for Reproductive Medicine. Removal of myomas in asymptomatic patients to improve fertility and/or reduce miscarriage rate: a guideline. Fertil Steril. 108(3):416-425, 2017. doi: 10.1016/j.fertnstert.2017.06.034.
- 産婦人科診療ガイドライン婦人科編2020. 2020年.
- Candiani GB, et al. Risk of recurrence after myomectomy. Br J Obstet Gynaecol. 98(4):385-389, 1991. doi: 10.1111/j.1471-0528.1991.tb13429.x.

