院長の石川(産婦人科専門医)です。
子宮体癌と診断された場合、いろいろ悩むことがあると思います。その中でも、治療方法についてお悩みになる方が多くいらっしゃいます。
その理由のひとつに、子宮体癌の治療に子宮や卵巣を摘出することがあります。また、手術以外にもたくさんの治療方法がありますが、どの治療が適切か、癌の進行度や個人の環境・希望によって異なってきます。
今回は、子宮体癌の進行度の分類や、治療法について説明していきます。ご自分の進行期や、子宮体癌の治療方法を把握しておくことは、治療を納得して選ぶために非常に大切なことですから、ぜひご覧ください。
この記事の執筆者

石川 聡司
(新さっぽろウィメンズ ヘルス&ビューティークリニック 院長)
北海道大学医学部卒業後、北海道大学病院、帯広厚生病院など地域の中核病院に勤務。品川美容外科にて美容外科医として3年間の研鑽を積み、2021年に婦人科・美容外科を併設した当院を開業。
婦人科全般の診療のほか、美容医療では美肌治療、美容整形をはじめ脱毛・アートメイクなど幅広く対応する。
子宮体癌の進行期分類
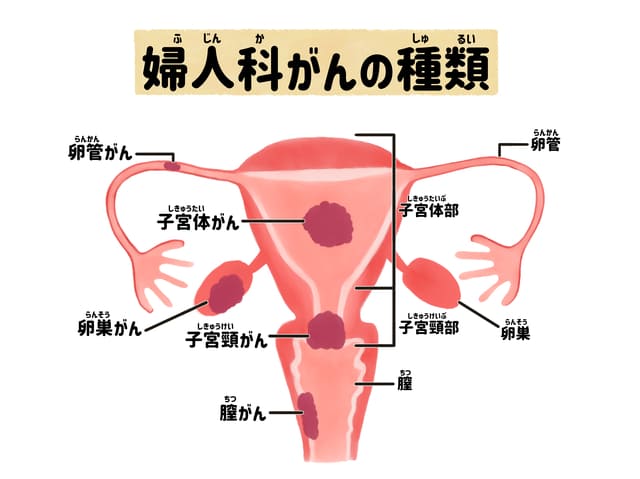
まず、子宮体癌の症状、原因、どのような種類があるのかについて軽くおさらいし、その後、治療方針を決めるために重要な進行期分類についてみていきましょう。
●子宮体癌の症状
子宮体癌で出てくる主な症状は、不正性器出血(月経以外に性器から出血すること)で、患者さんの90%にみられます。
その他の症状は、排尿時の痛み、下腹部痛、性交時の痛みなどがあります。
●子宮体癌の原因
子宮体癌は、エストロゲンが発症に関与するⅠ型(約8割)と、エストロゲンとは関係なく、萎縮した子宮内膜が発症に関与するとされるⅡ型があります。
Ⅰ型は、閉経前後に発症することが多く、比較的予後良好であるのに対して、Ⅱ型は閉経後の高齢者に多く、予後は不良なことが多いタイプです。また、遺伝性の疾患によって発症するリンチ症候群は大腸癌に次いで子宮体癌を発症しやすいといわれています。
●子宮体癌の組織分類
子宮体癌は、病変の組織内容によって分類されます(組織分類)。組織分類は大きく分けて、類内膜癌(るいないまくがん)と非類内膜癌の2つに分類されます。
類内膜癌は子宮体癌の中で最も多く、約8割を占めます。癌の発症にエストロゲンが関与しています。予後は良好であることがほとんどです。
一方、非類内膜癌は、エストロゲンが関与しない発症形式で頻度は少ないのですが、予後は不良なことが多いタイプです。非類内膜癌の中では、漿液性癌や明細胞癌が多く、それ以外のものは非常に稀です。
●進行期分類
子宮体癌がどこまで進行しているかについて判定するには、進行期分類が使われます。
子宮体癌の進行具合は、癌の大きさだけでなく、子宮の筋層にどの程度浸潤しているのか、子宮体部以外にも浸潤しているか、リンパ節やその他の臓器へ転移してないかなどをみて総合的に判定されます。
子宮体癌と診断された後の、具体的な進行期分類の判断手順は、CTやMRIなどの画像検査を行い、癌がどの程度広がっているかを検討し、進行期分類を推定します。
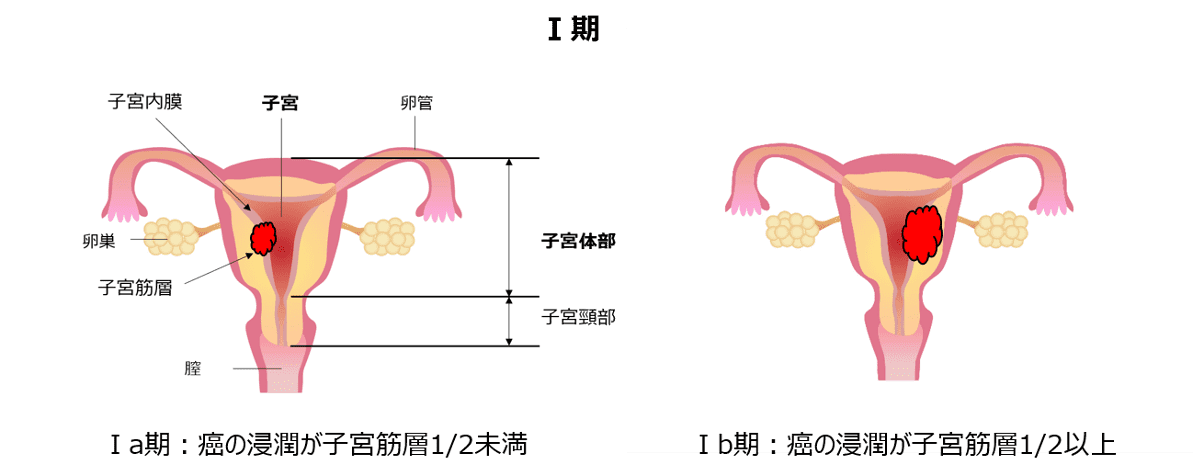
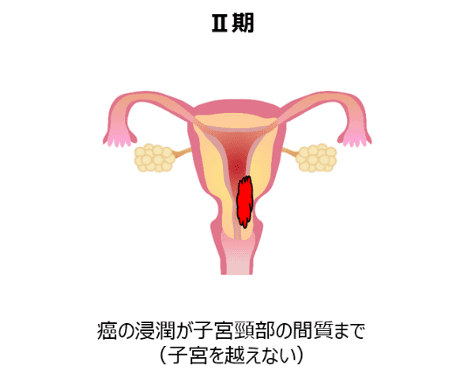
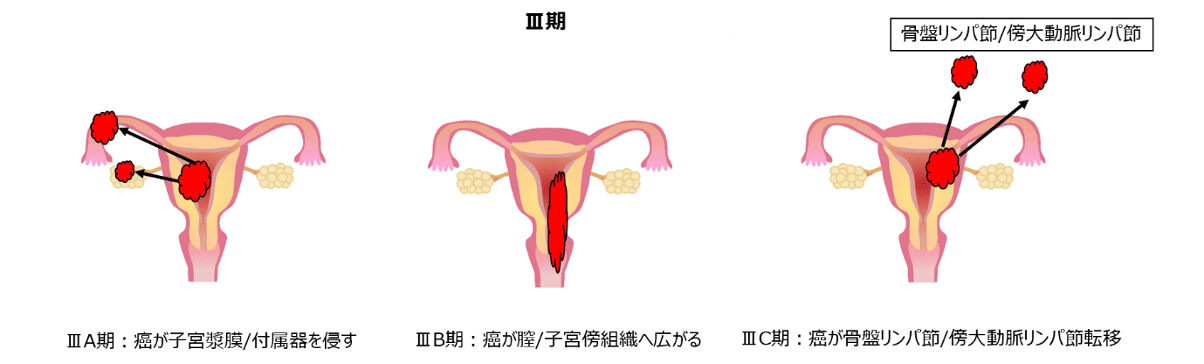
最終的な進行期分類は、手術で摘出した癌を病理学的に検討した結果をもとに、癌がどの程度広がっていたかを調べて決定します(手術進行期分類といいます)。具体的な手術進行期分類は以下の表となります。
子宮体癌の手術進行期分類(文献1を改変)

表をごらんになっていかがでしょうか。文章だけだとなかなかイメージがつきにくいかと思います。子宮体癌の進行期を絵でご覧になるとイメージがつきやすいかと思います。
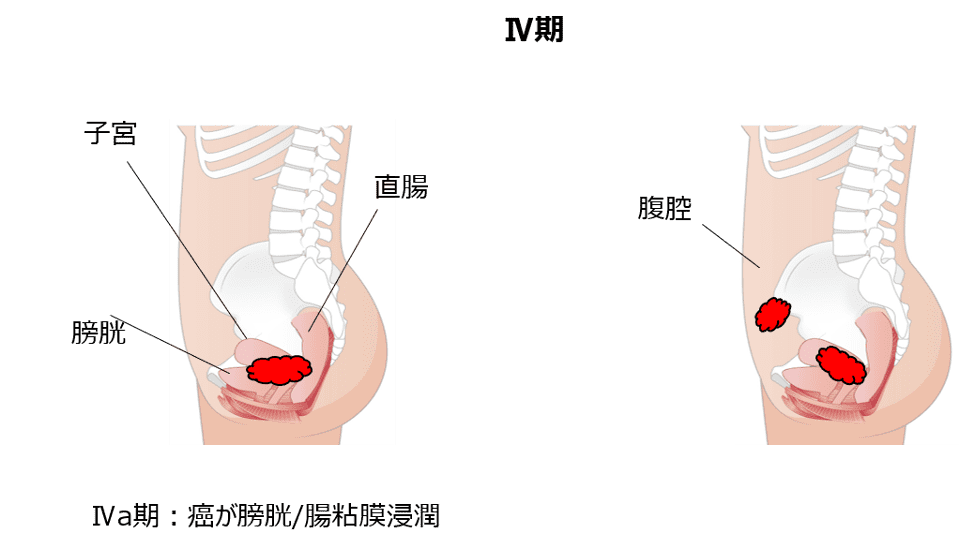
術後のリスク分類
子宮体癌の手術後の治療方針を決めるために、手術で採取した癌細胞の広がり方や組織分類、悪性度から再発のリスクを予測します。
子宮体癌の術後リスク分類は「低リスク群」、「中リスク群」、「高リスク群」の3つに分けられます。どの群に当てはまるかは、癌の浸潤の程度や子宮外への病変の広がり方で決められます。日本婦人科腫瘍学会のガイドラインの術後リスク分類を以下の表で確認してみてください2) 。
子宮体癌の術後リスク分類
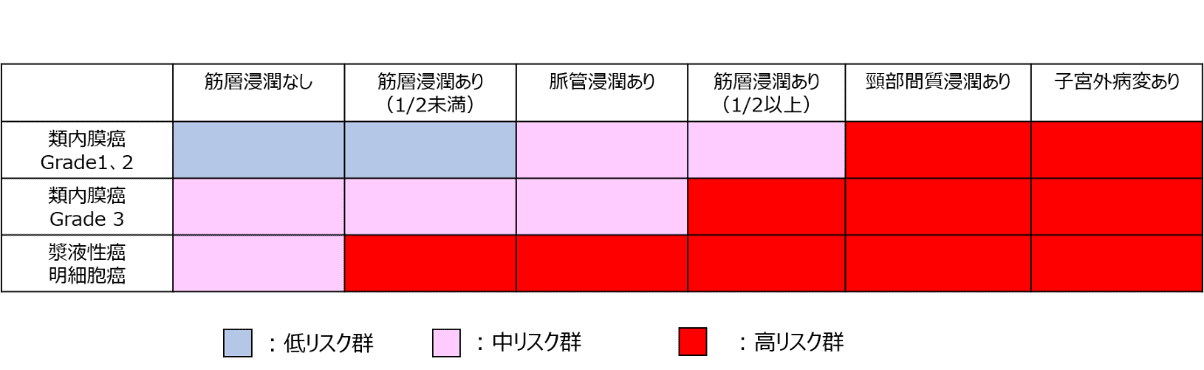
具体的には、類内膜癌での悪性度が比較的低く、癌の浸潤が少ないものは低リスク群、癌の悪性度に問わず病変が子宮頸部にまで浸潤しているものは高リスク群になります。また、漿液性癌、明細胞癌はそもそも悪性度が高く、子宮筋層の浸潤でも高リスク群になります。
子宮体癌の治療
子宮体癌の治療法は以下のものがあります。
- ①手術療法
-
1) 単純子宮全摘出術
2) 準広汎子宮全摘出術
3) 広汎子宮全摘出術
手術方法は開腹手術、腹腔鏡下手術やロボット支援手術があります。
- ②放射線療法
- ③薬物療法
-
1) 化学療法(抗癌剤治療)
2) 内分泌療法薬(黄体ホルモン療法)
治療法は多数ありますが、子宮体癌は手術で子宮と卵巣・卵管(両側付属器)を摘出すること(摘出術)が標準的な治療となります。手術で摘出した病変を病理学的に検討し、手術進行期分類を確定させて、術後の再発リスクの判定を行い、結果に応じて治療を選択します。
それではそれぞれの治療について解説していきます。複雑な部分もありますが、少しでも理解しやすいよう図も交えて説明していきます。
手術療法
手術療法は、基本的に子宮全摘出術+両側付属器切除術(両側付属器 = 卵巣・卵管)を行います。手術療法は癌病変を取り除くことが一番の目的ではありますが、癌がどこまで広がっているのかを正確に判断し、追加治療の必要性を検討する目的も含まれています。
手術の切除範囲は術前の検査で推定された病変の広がりによって決まります(単純→準広汎→広汎子宮全摘出術)。子宮体癌の病変が、進行していることが推定される時は、子宮摘出術に加えて癌の周辺にあるリンパ節(子宮体癌では骨盤内や腹部大動脈周辺のリンパ節)を切除します。癌でリンパ節を切除することをリンパ節郭清といいます。
また、子宮体癌の進行期分類でそれほど進んでいないことが予想される早期のものは、より体に負担の少ない腹腔鏡下手術や、手術用ロボットを遠隔操作して行うロボット支援下手術が行われることもあります。
それぞれの術式について解説していきます。
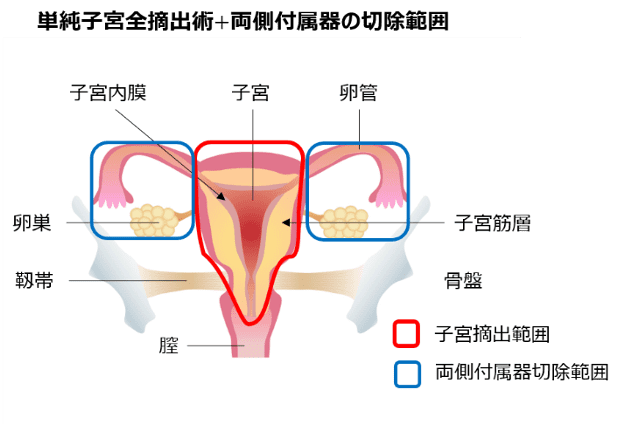
単純子宮全摘出術
主に、手術前の検査で病変が子宮体部に限局しているⅠ期と推定される場合に行われます。子宮摘出術の中で最も摘出範囲が狭い術式です。
子宮体癌は卵巣へ転移することが多いことと、子宮体癌を悪化させる可能性のあるエストロゲンの分泌を止める目的で、ほとんどのケースで両側付属器切除が行われます。
また、再発のリスクが高いと推定される場合や、Ⅱ期以上が疑われる場合は、骨盤内や腹部大動脈周囲のリンパ節郭清を行うことがあります。
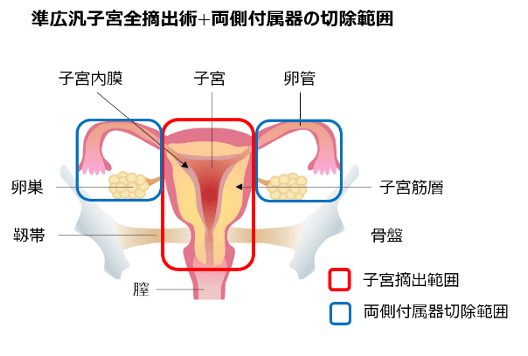
準広汎子宮全摘出術
主に、手術前の検査で進行期分類がⅡ期と推定される場合に行われます。単純子宮全摘出術に加え、子宮を支える組織の一部も摘出します。骨盤内と腹部大動脈周囲のリンパ節郭清を行うことがあります。
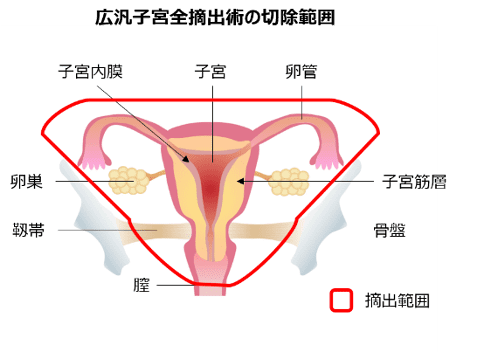
広汎子宮全摘出術
この術式は、子宮全摘出術の中で最も広範囲に渡る切除範囲で、準広汎子宮全摘出術に加えて腟および子宮周囲の組織を含めた広い範囲で子宮を摘出します。
この手術方法は、手術前の診断で、がんが子宮の頸部に及んでいる場合(Ⅱ期およびⅢ期以上の進行癌)に行います。
広汎子宮全摘出術の時は、骨盤内のリンパ節郭清を行います。腹部大動脈周囲のリンパ節郭清も同時に行う場合もあります。
腹腔鏡下手術、ロボット支援手術
通常、子宮体癌の手術は開腹手術で行われます。近年、早期の子宮体癌の症例(Ⅱ期まで)で腹腔鏡下手術や、手術用ロボットを術者が遠隔操作して行うロボット支援下手術を行うケースが増えてきました。これらの治療法は、体への負担が少ない、出血が少ないため、入院が短期間になるなどのメリットがあります。
これらの手術方法は歴史が浅く、高度な技術も必要なため、実施可能な施設が限られています。子宮体癌のガイドラインでも、十分に習熟した婦人科腫瘍専門医によって、場合によっては内視鏡技術認定医も協力して手術を行うことが考慮されるとされています2) 。
しかし、今後は子宮体癌の標準治療となっていくことが予測されます。
手術療法の合併症
子宮体癌の合併症は、手術で切除する範囲によって大きく異なってきます。一般的な手術の後はしばらく傷が痛んだり、お腹に力が入りにくかったりします。しばらくすると傷の状態が安定し、少しずつ動ける範囲が広がってきます。
子宮体癌の手術で起こりうる代表的な合併症については以下のようなものがあります。
- ① 排尿障害
-
子宮の周りの組織も含めて切除する広汎子宮全摘出術などでは、時に尿の排泄を調節する神経が傷つくことがあり、排尿障害を認めることがあります。具体的には、尿が出にくくなる、尿意を感じない、尿が漏れてしまうなどの症状がみられます。
- ② 便秘症
-
排尿障害と同様に、手術によって、排便を調節する神経が傷つくと便秘になることがあります。
- ③ リンパ浮腫
-
子宮体癌でリンパ節郭清を行う時は、骨盤内や鼠径部(足の付け根のこと)のリンパ節を取り除きます。そうすると、足から骨盤を通って心臓へ向かうリンパの流れが悪くなります。その結果、足がむくんでしまいます。これをリンパ浮腫といいます。
リンパ浮腫は、手術後すぐに認めることもありますが、数年後に症状がでてくることもありますので定期的に症状がないか観察しておくと良いでしょう。
- ④ 女性ホルモン欠乏症状
-
閉経前に両側付属器切除術で卵巣を切除した場合は、女性ホルモンが減少します。女性ホルモン欠乏により、更年期障害に似た症状がでてきます。
具体的な症状として、ほてり、発汗、食欲低下、倦怠感、イライラする、頭痛、肩こり、動悸、不眠、骨粗しょう症、高脂血症などの症状があります。
症状の強さや発症する期間は個人差がありますが、年齢が若いと症状が強い傾向となります。
このように、子宮体癌の手術後はいくつか合併症があります。もし手術後に気になる症状があれば我慢せずに病院のスタッフに相談しましょう。
根治的放射線治療
子宮頸癌では放射線治療は積極的に用いられますが、子宮体癌は腺癌が多く、腺癌は放射線感受性が低い(放射線治療の効果が比較的少ない)ため、第1選択の治療法とはなりません。
根治的放射線治療の適応患者さんは、高齢や合併症があるなどの理由で手術が難しいと判断されたかたや、進行が進んで切除不能な患者さんとなります。
放射線治療は、高エネルギーのX線やガンマ線を使用し、癌細胞にダメージを与えて小さくします。
手術後の再発予防目的に、体の外から放射線を照射する外部照射、または腟の内から子宮の中に放射線を照射する腔内照射を組み合わせて行われます。
化学療法
化学療法は、手術ができない患者さんや、手術後再発のリスクが比較的高い患者さんに行わる抗癌剤を用いた治療です。また、癌が再発した場合にも用いられます。
再発のリスクを減らすことを目的として、手術後に点滴や飲み薬による薬物療法を行うことがあります。また、手術でがんが切除できない場合や、切除しきれない場合、がんが再発した場合にも薬物療法を行います。
子宮体癌の化学療法で用いられる化学療法は、以下の3つが代表的なものとしてガイドラインで紹介されています。
- ① AP療法 (アドリアマイシン+プラチナ)
-
1) アドリアマイシン(ドキソルビシン)
アドリアマイシンは、癌細胞のDNA合成を妨げて成長を止めたり、DNAを切断して癌細胞を殺傷する働きがあります。
2) プラチナ製剤(シスプラチン)
プラチナ製剤は、その名の通り、プラチナ (白金) を含む薬剤です。癌細胞のDNAとくっついて、癌細胞の分裂を停止させて死滅させます。
- ② TC療法(タキサン+カルボプラチン)
-
1) タキサン(パクリタキセル)
細胞は細胞分裂をして増殖します。パクリタキセルは、細胞分裂を阻止して細胞の増殖することを抑え死滅させます。
2) カルボプラチン
カルボプラチンは、癌細胞に取り込まれて、DNAの合成を阻害し、細胞分裂を止めて癌細胞を死滅させます。
- ③ TAC療法
-
TAC療法はタキサン製剤、アドリアマイシン、カルボプラチンを組み合わせたものです。
●化学療法の副作用
化学療法は、その強力な作用から副作用がいくつかあります。以下の症状が代表的な副作用となります。
- 吐き気・嘔吐
- 腎機能障害
- 白血球減少
- 脱毛
- 皮膚、爪への色素沈着
- 口内炎
症状がでたら早めに対応することが多いですが、あらかじめ点滴をしたり、吐き気止めを使用するなど、事前に副作用を軽減する対策を行うこともあります。
黄体ホルモン療法
子宮体癌の多くはエストロゲンが関係するため、エストロゲンの働きを抑える黄体ホルモン(プロゲステロン)を用いて、癌の再発や症状の進行を抑える治療を行うことがあります。
黄体ホルモン療法の適応は、癌病変が子宮内に限局する高分化型の癌、あるいは黄体ホルモン療法受容体が陽性の進行癌や再発癌です。妊娠を強く希望されている患者さんで、早期の子宮体癌の場合に、この治療が行われることがあります。
黄体ホルモン療法の主な副作用は血栓症です。脳梗塞や心筋梗塞、肺塞栓症の既往がある方、肥満の方は血栓症のリスクが高いため行うことができません。
緩和療法
最後に、緩和療法についてお話しします。緩和療法は癌の直接的な治療法ではないのですが、症状の緩和や、癌によって引き起こされる苦痛の軽減を目的として行われる重要な治療法です。よく緩和療法は末期の方が対象と思われがちですが、そうではなく、発症初期から治療と並行して行われます。
具体的には、息苦しさ、痛みがある場合は、酸素吸入や鎮痛薬などを使用して対処します。
卵巣は温存できないのか?

子宮体癌の治療は、原則手術で子宮全摘出術と両側付属器切除術を行います。その理由は、子宮体癌が卵巣に転移しやすいからです。
しかし、若い方にとって卵巣を失うことは受け入れがたいこともあると思います。実際、卵巣を失うことで妊孕性(妊娠するための力)が失われ、さらに女性ホルモン欠乏症状が生じることも問題です。
子宮体癌の治療で卵巣を温存することができるのは、病変が子宮体部に限局している初期の段階であることが大前提です。お子さんがほしいなどの理由で、卵巣機能保存を強く希望される場合は、卵巣を残しておくことのリスクを理解された上で治療法について医師と相談するといいでしょう。
まとめ
子宮体癌の進行期分類、治療法について説明しました。子宮体癌は、子宮摘出術が基本の治療となります。
子宮体癌の治療は、女性の機能の喪失やセクシャリティの問題に直結しうる問題も生じます。機能温存のための治療も行われてはいますが、何より大切なのは癌の再発や転移のリスクを最小限にして、根治性を損なわないことです。
進行期分類や、治療方法を理解して、どの治療が患者さんにとって良いのかを医療者と相談できるのが良いかと思います。今回のお話が少しでもその助けになれば幸いです。
参考文献
- 日本産科婦人科学会,日本病理学会(編):子宮体癌取扱い・規約[病理編](第4版),金原出版,2017.
- 日本婦人科腫瘍学会(編):子宮体がん治療ガイドライン2018年版. 金原出版. 2018.//jsgo.or.jp/guideline/taigan/2018/taigan2018_04.pdf

